プレスリリース
―急性期病院における全身管理の改善が急務―
横浜市立大学附属病院循環器内科 岩田 究医師(ウェルビーハートクリニック港南台院長)、同次世代臨床研究センター 仁田 学講師(同循環器内科医師)、同大学院データサイエンス研究科 清水 沙友里講師、金子 惇准教授、植田 真一郎教授、東京医科歯科大学大学院 医療政策情報学分野 伏見 清秀教授らの研究グループは、診断群分類(DPC)データベース*1を利用し、2018年4月から2020年3月までの2年間に国内の急性期病院に入院し、侵襲的治療(血管内治療*2・下肢動脈バイパス手術*3・下肢切断術)を受けた重症下肢虚血患者*4を対象とした分析を通じて、重症下肢虚血患者の6.5%に院内死亡が発生しており、その死因の65.5%が患肢*5以外の原因に起因していた可能性があることを明らかにしました(図1)。この分析結果は、重症下肢虚血患者において、患肢に焦点をあてた治療に加え、心血管疾患や非心血管疾患を含む全身の包括的管理が患者の予後向上に不可欠であることを示しています。
本研究成果は、Cardiovascular Intervention and Therapeuticsにオンライン掲載されました。(日本時間2024年5月1日)
[画像1]https://digitalpr.jp/simg/1706/87490/500_272_20240426133626662b2f4aa33e3.jpg
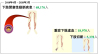
図1. 院内死亡割合(A)とその原因(B)
研究成果のポイント
・2018年4月から2年間の全国データを分析し、急性期病院で侵襲的治療を受けた重症下肢虚血患者の院
内死亡の実態を、診療科の垣根を越えて初めて分析した。
・侵襲的治療を受けた重症下肢虚血患者の6.5%に院内死亡が発生し、そのうちの65.5%は患肢以外の原
因に起因していた。
・重症下肢虚血の侵襲的治療においては、多領域・多職種が連携した全身管理の重要性が強調される。
研究背景
動脈硬化などを背景に下肢動脈に狭窄・閉塞を生じる疾患は総称して下肢閉塞性動脈疾患と呼ばれます。中でも高度な下肢虚血により下肢の安静時疼痛や潰瘍、壊疽を生じる病態は重症下肢虚血と呼ばれ、下肢切断により生活の質を著しく低下させるだけでなく、死亡のリスクを高めます[1]。下肢切断を防ぐため、血管内治療や下肢動脈バイパス手術といった血行再建治療がエビデンスに基づき第一選択として推奨されます [2]。これら血行再建治療は、下肢切断を回避するには有効であることが示されておりますが、一方で生命予後を改善させる効果については示されておりません[3]。このため重症下肢虚血患者の生命予後を改善するための対策が必要ですが、その前段階として、本邦における本疾患患者の入院数、死亡数、死因といった全体像がこれまで十分に解明されていないことが課題でした。その理由として、重症下肢虚血に対しては様々な治療が多岐にわたる診療科で実施されていることが挙げられます。主なものとして本邦では、血管内治療は循環器内科や放射線科、一部は血管外科で、下肢動脈バイパス手術は血管外科で、下肢切断術は整形外科や形成外科、一部血管外科で行われます。このため、これまで重症下肢虚血患者の生命予後に関する包括的な評価は困難とされてきました。そこで本研究グループでは、重症下肢虚血患者の院内死亡の実態に迫るために、国内急性期病院の大部分を網羅するデータベースを用いて、診療科の垣根を越えた分析を実施しました。
研究内容
DPCデータベースを利用して2018年4月から2020年3月までの2年間に国内急性期病院へ入院し、いずれかの侵襲的治療(血管内治療、下肢動脈バイパス手術、あるいは下肢切断術のいずれか1つ以上)を受けた重症下肢虚血患者について、院内死亡の発生頻度とその死因について解析しました。また下肢切断術を受けた患者において、下肢切断術と同一入院中に行われた合併治療(血管内治療・下肢動脈バイパス術)及び下肢切断部位についても解析を行いました。対象期間内にのべ68,176例の下肢閉塞性動脈疾患患者が同定され(図2)、その内のべ18,970例が重症下肢虚血患者であり、さらに、重症下肢虚血患者の28.4%(5,378例)に対して下肢切断手術が実施されていました(図2・3)。
[画像2]https://digitalpr.jp/simg/1706/87490/500_271_20240426133633662b2f5154a0d.jpg
図2. 急性期病院へ入院した下肢動脈疾患患者全体における重症下肢虚血患者数と下肢切断を受けた患者数
下肢切断術の内、同一入院中に血管内治療や下肢動脈バイパス術が行われない一次切断(62.9%)が最多で、ついで同一入院中に血管内治療が行われるもの(30.3%)が続きます。切断部位については膝上(46.2%)、膝下(34.8%)、足関節以遠(19.0%)の順でした。(図3)
重症下肢虚血患者全体で6.5%に院内死亡の発生を認めました。入院中に下肢切断を受けた患者はそうでない患者と比較し、高い院内死亡の発生が確認されました(12.5% vs. 4.2%, P<0.001)。そして、その死因の65.5%は患肢以外の要因によるものであることが示唆されました。(図1)
[画像3]https://digitalpr.jp/simg/1706/87490/500_213_20240426133643662b2f5b86dfa.jpg
図3. 重症下肢虚血患者における下肢切断の割合(A), 下肢切断の入院中に行われた合併治療(B),
下肢切断部位(C)
今後の展開
本研究では、これまで診療科を超えて包括的な評価が困難であった重症下肢虚血患者について、急性期病院への入院患者数、入院中に実施された治療、院内死亡の発生頻度、そしてその死因を国内全体データとして初めて提示しました。本研究では死因の詳細までは特定できていないものの、重症下肢虚血患者の多くが患肢以外の原因(心血管疾患、脳血管疾患や患肢以外の部位の感染などの可能性が挙げられます[4])で死亡している現状を考慮すると、重症下肢虚血患者の管理においては患肢局所の改善に留まらず、多領域・多職種が連携した全身管理の重要性が強調されます。また、重症下肢虚血は一度発症すると、現代医療では根治させることが困難であるため、禁煙や食習慣の見直し、適度な運動習慣により動脈硬化を引き起こす生活習慣病の管理を強化し、疾病の一次予防を目指すことの重要性が再確認されました。
なお、本研究は重症下肢虚血の医療現場最前線で課題意識を持つ循環器内科医師(岩田)が、横浜市立大学大学院データサイエンス研究科ヘルスデータサイエンス専攻課程でデータサイエンス的手法を学んだ後、同学附属病院次世代臨床研究センター(Y-NEXT)での勤務を通じて臨床研究に対する造詣を深めた循環器内科医師(仁田)らと協力し、医療系ビッグデータへアプローチし、データ駆動型臨床研究により医療現場の疑問解決に貢献した画期的な研究成果です。
論文情報
タイトル: Analysis of In-hospital Deaths in Patients with Critical Limb Ischemia Necessitating Invasive Treatments: Based on a Japanese Nationwide Database
著者: 岩田 究、仁田 学*、金子 惇、伏見 清秀、植田 真一郎、清水 沙友里(* 責任著者)
掲載雑誌: Cardiovascular Intervention and Therapeutics
DOI:https://doi.org/10.1007/s12928-024-01003-7
[画像4]https://digitalpr.jp/simg/1706/87490/350_77_2024041013231766161435bd3c4.jpg
用語説明
*1 診断群分類(DPC)データベース:DPCはDiagnosis Procedure Combinationの略。全国の急性期医療機関から収集された入院患者情報のデータベースで、年間700万を超える症例が登録され、診療報酬明細データとともに、診断や治療方法、入院期間、退院状況など、様々な情報が含まれる。
*2 血管内治療:下肢動脈の狭窄や閉塞部位に対して、バルーン(風船)やステント(金属製の網目)を使って血管を内側から拡張し、下肢動脈血流の改善を図る治療(カテーテル治療)。
*3 下肢動脈バイパス手術: 閉塞している血管を迂回して新しい血管(代用血管;自家静脈や人工血管)を移植することで、末梢下肢血流の改善を図る外科的治療。
*4 重症下肢虚血: 動脈硬化などを背景に下肢動脈に狭窄・閉塞を生じる下肢閉塞性動脈疾患のうち、高度な下肢虚血により下肢の安静時疼痛や潰瘍、壊疽を生じる病態
*5 患肢:高度な虚血により安静時疼痛や潰瘍、壊疽を生じた下肢
参考文献
1. Norgren L, Hiatt WR, Dormandy JA, Nehler MR, Harris KA, Fowkes FG, et al. Inter-Society Consensus for the Management of Peripheral Arterial Disease (TASC II). Eur J Vasc Endovasc Surg 2007; 33 Suppl 1: S1-75, doi:10.1016/j.ejvs.2006.09.024.
2. JCS/JSVS 2022 Guideline on the Management of Peripheral Arterial Disease. In; 2022.
3. Farber A, Menard MT, Conte MS, Kaufman JA, Powell RJ, Choudhry NK, et al. Surgery or Endovascular Therapy for Chronic Limb-Threatening Ischemia. N Engl J Med 2022; 387: 2305-2316, doi:10.1056/NEJMoa2207899.
4. Iida O, Takahara M, Soga Y, Azuma N, Nanto S, Uematsu M, et al. Prognostic Impact of Revascularization in Poor-Risk Patients With Critical Limb Ischemia: The PRIORITY Registry (Poor-Risk Patients With and Without Revascularization Therapy for Critical Limb Ischemia). JACC Cardiovasc Interv 2017; 10: 1147-1157, doi:10.1016/j.jcin.2017.03.012.